 Tetanoz, gram (+), hareketli, aneorob, sporlu bir bakteri olan clostridium tetani‘nin salgıladığı ekzotoksine bağlı akut gelişen bir infeksiyon hastalığıdır. Yaralanmayla doku arasına girerek yerleşen C. tetani’nin yapmış olduğu infeksiyon sonucunda oluşan spesifik bir nörotoksikozdur. Basilin salgıladığı toksin SSS nöronlarıyla birleşerek kaslarda ağrılı paroksismal kontraksiyonlara ve tonik spazmlara sebep olur. Savaşlarda, trafik kazalarında ve diğer yaralanmalarda, az gelişmiş ülkelerde septik abortustan sonra gelişen Tetanoz, prognozu kötü bir hastalıktır. Bu nedenle Tetanoz aşı yaptırarak korunmak en etkili çözüm youludur.
Tetanoz, gram (+), hareketli, aneorob, sporlu bir bakteri olan clostridium tetani‘nin salgıladığı ekzotoksine bağlı akut gelişen bir infeksiyon hastalığıdır. Yaralanmayla doku arasına girerek yerleşen C. tetani’nin yapmış olduğu infeksiyon sonucunda oluşan spesifik bir nörotoksikozdur. Basilin salgıladığı toksin SSS nöronlarıyla birleşerek kaslarda ağrılı paroksismal kontraksiyonlara ve tonik spazmlara sebep olur. Savaşlarda, trafik kazalarında ve diğer yaralanmalarda, az gelişmiş ülkelerde septik abortustan sonra gelişen Tetanoz, prognozu kötü bir hastalıktır. Bu nedenle Tetanoz aşı yaptırarak korunmak en etkili çözüm youludur.
Halk için hazırladığımız kapsamlı tetanos bilgilendirme (belirtileri, tedavi ve aşısı) yazısına bu linkten ulaşabilirsiniz:>>>>
Tetanos nedir? Nasıl bulaşır? Belirtileri, tedavisi ve tetanoz aşısı
Patojen: Sporları toz toprak içerisinde uzun süre yaşarlar. Tekrar oksijensiz ortamda dokulara girince vejetatif hale dönüşerek üremeye başlarlar. İnkübasyon süresi 1-60 gün arasında değişebilmektedir. Bu süre; sporun vücuda girdiği yer, lezyonun özellikleri, vejetatif forma dönüşme, toksin üretimi için geçen süre ile yakından ilişkilidir.
Toksin: Tetanospazmin: 151 kd ağırlığında polipeptid zinciridir. Esas hastalıktan sorumludur. Toksin ağızdan alındığında mide suyu ve proteolitik enzimlerle inaktive olur, ağız yoluyla infeksiyon yapmaz. Tetanolizin: hücre membranlarını parçalar, membran lipidlerini hasara uğratır ve hemolizin karakterindedir.
Epidemiyoloji: Erişkin ve neonatal tetanus hala gelişmekte olan birçok ülkede yaygındır. Hastalık insidansı aşılanmış populasyon seviyesiyle direkt orantılıdır. Yoğun bakım tedavisindeki gelişmeler tetanoza bağlı mortalitenin %44’den %15’lere gerilediğini göstermektedir. Etken ot yiyen hayvanların barsağında bulunan saprofit bir basildir. Hayvanlar sporu otlardan alarak barsaklarında vejetatif hale dönüştürür. Çoğalan bakteri gaitayla dışarı çıkarak tekrar spor haline dönüşür.
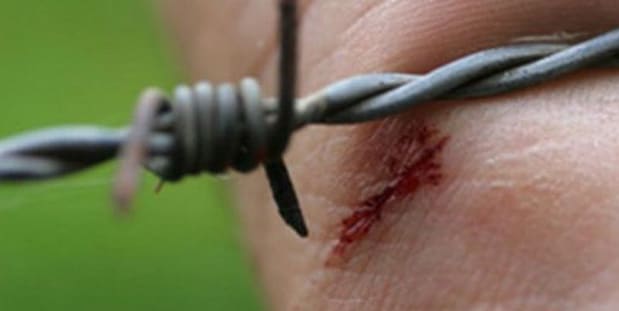
Gübre topraktaki spor yoğunluğunu artırır. Sporlar sokak tozlarında, tozlu döşemelerde, flaster ve giysilerde, evcil hayvanların tüylerinde hatta hiç hayvanla teması olmayan toprakta bile bulunabilir. Hastalık az gelişmiş ülkelerde, ılıman iklimlerin sıcak aylarında daha çok görülür. Yeni doğan çocukların tehlikeli hastalığı olan “tetanus neonatorum” daha çok tropikal bölgelerde görülmektedir. Giriş kapısı deri bazen mukozalardır. Yara içinde yabancı cisim, nekroze olmuş doku parçaları, kan koagulumu bulunması üremeyi kolaylaştırır.
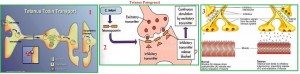
Patogenez: Tetanospazmin: presnaptik membranda synaptobrevine bağlanarak etki gösteren bir metalloprotazdır. Bakteri hastalığı toksininin (tetanospazmin) etkisiyle yapar. Tetanolizin: nekrotik veya enfekte dokularda aneorob ortamda tetanospazminin diffüzyonla yayılımını kolaylaştırmaktadır.
Yaralanma ile doku arasına giren sporlar anaerop ortamda üreyerek ekzotoksin salgılarlar. İnfeksiyonun oluşması için doku oksidasyonunun bozulması gerekir.
Tetanospazmin SSS üzerine 3 farklı etki gösterir:
Santral motor kontrol etkileri, otonomik disfonksiyon, sinir-kas kavşağı etkileri.
Motor kontrol etki: Tetanospazmin alfa motor nöronların nöromüsküler kavşağından SS’ ye girer. Buradan retrograt (nöron içi) ilerler. Toksin kan yoluyla da beyine ulaşabilir. SSS’de presinaptik inhibitör hücrelere bağlanan toksin; inhibitör hücrelerin transmitteri olan glisin ve GABA salınımını engeller. Bunun sonucu kaslarda disinhibisyon (inhibisyonun engellenmesi) ortaya çıkar. Motor sistem gelen uyarılara karşı agonist-antagonist kasların aynı anda, sürekli ve şiddetli kasılmalarıyla cevap verir. Kas tonusu artar, rijidite meydana gelir, buna tetanik spazm denir.
Otonomik disfonksiyon: Otonomik nöronların disinhibisyonu ve adrenal katekolamin salınımının kontrolünün kaybı gerçekleşir > otonomik instabilite ve hipersempatik aktiviteye neden olur. Tetanusdaki otonomik disfonksiyonda kan katekolamin düzeylerinde artış olmadığı; otonomik disfonksiyonun santral kökenli aşırı hassasiyete bağlı olduğu ileri sürülmektedir. Otonomik disfonksiyonun görülme oranı % 100, otonomik disfonksiyona bağlı ölüm oranı % 35. Şunlar görülür: labil tansiyon (malign seviyede hipertansiyon ve bunu izleyen ani derin hipotansiyon), taşikardi, bradikardi vs diğer aritmiler, ani kardiyak arrest, ileus-diare, hipersalivasyon, yüzde kızarma, terleme.
Nöromüsküler kavşak etki: İnhibitör sistemin inhibisyonuna ilaveten hastalığın ileri evrelerinde eksitatör sistem de bloke olur; bunun sonucu kaslarda güçsüzlük ortaya çıkar. Tetanospazmin botulismus toksini gibi asetilkolin salgılanmasını azaltmaktadır. Sefalik tetanozda görülen facial paralizinin buna bağlı olduğu bildirilmiştir.
Belirti ve bulgular:
Klinik olarak 4 grupta sınıflandırılır; jeneralize tetanoz, lokal tetanoz, sefalik tetanoz, neonatal tetanoz.
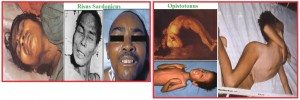
Jeneralize tetanoz: İnkubasyonun son iki gününde halsizlik, iştahsızlık, huzursuzluk, sinirlilik, uykusuzluk, baş ağrısı gibi prodrom belirtileri görülür. Önce yüz kaslarında gerilme ve çiğneme güçlüğü ortaya çıkar. Alın kırışmış, gözler hafif daralmış, burun kanatları açılmış; kenarlarındaki çizgiler belirginleşmiştir. Dudaklar hafif aralıktır; buna risus sardonicus denir, diğer adıyla alaycı gülüş belirtisi denir. Çene kaslarında rijidite sonucu ağzını açamaz; buna trismus belirtisi denir. N. faringeus siniri etkilenerek disfaji (yutma güçlüğü) ortaya çıkar. Gövde kasları rijiditesi sırt ağrılarına sebep olur. Hastanın oturması zorlaşır. Boyun ve sırt kasları kasılarak hasta opistotonus pozisyonunu alır.
Ses, ışık ve temas gibi uyaranlara karşı vücut şiddetli kasılmalarla cevap verir; kasılmanın aralıkları ve şiddeti toksin yoğunluğu ile ilgilidir. Solunum kasları da etkilenerek asfiksilerle belirgin siyanoz meydana gelir. Üretra ve barsak kasları spazmı sonucu disüri ve konstipasyon ortaya çıkar. Şuur açıktır. Beyin fonksiyonları yerindedir. Bazen oryantasyon bozukluğu görülebilmektedir. Ateş normaldir; ateşin yükselmesi pnömoni, atelektazi, yara yeri infeksiyonu gibi komplikasyonları akla getirmelidir. Nöromüsküler blokaj sonucu otonomik disfonksiyona bağlı olarak; terleme, labil hipertansiyon, hipotansiyon, taşikardi, kardiyak ritim bozuklukları görülür.
Bulgular: Havayolu: trismus, servical rijidite, faringeal spazm, laringeal spazm, oral sekresyon artışı, aspirasyon riski. Solunum sistemi: diyafragmatik spazm, paralizi ve solunum yetmezliği, göğüs ve abdominal rijidite, hipoventilasyon, bronşiyal sekresyon, ventilasyon/perfüzyon bozukluğu, pnömoni, ARDS, pulmoner emboli. Dolaşım sistemi: otonomik disfonksiyon, kardiyomyopati, ani kardiyak arrest. Motor: müsküler spazm, jeneralize rijidite, opistotonus, rabdomyoliz. Gastrointestinal: ileus, malnütrisyon, gastrointestinal hemoraji. Renal: akut tubuler nekroz, myoglabinüri ve renal yetmezlik. Metabolik/endokrin: hipermetabolik durum, pireksi (yüksek ateş), terleme. Sepsis. Multipl organ yetmezliği.
Lokal tetanoz: Yaralanma yerine yakın olan kas gruplarında rijidite vardır; rijidite hafiftir. Tutulan kaslar ağrılıdır. Tetanospazmine karşı kısmi bağışıklığın olması toksinin hematojen yayılımını önleyerek hastalığın jeneralize forma dönüşmesini engelleyebilir. Antitoksin verilmedikçe lokal tetanozun jeneralize forma dönüşme riski vardır.
Sefalik tetanoz: Baş ve boyun yaralanmalarından sonra ortaya çıkar. Alt kraniyal sinirlerde tutulum vardır. 7. sinire bağlı paralizi ve disfaji görülebilir. Nadiren göz kaslarının tutulumuna bağlı olarak “oftalmoplejik” tetanoz görülebilir. Sefalik tetanoz ciddi seyirlidir.
Neonatal tetanoz: Uygun olmayan şartlarda kesilen umblikal kordonun infeksiyonu sonucunda görülür. Kundaklama alışkanlığı tetanoz riskini artırır. Tedavi edilemezse 1 hafta içinde gelişen dehidratasyon, pnömoni, pulmoner hemoraji sonucunda ölümle sonuçlanır.
———————————-
Laboratuvar bulguları: Klinik belirti ve bulgularla teşhis konur. Laboratuvar bulguları teşhiste yararlı değildir. Kanda 10.000’e kadar yükselen lökositoz vardır. ALT, AST ve CPK seviyelerinde yükselme vardır. EKG’de P, ST-T segmentlerinde değişmeler olur. Voltaj düşüklüğü vardır. BOS basıncı normaldir. Bazen protein hafif artar, 15-20/mm3 hücre görülebilir. İdrarda albüminüri vardır.
Komplikasyonlar: Solunum yetmezliği en önemli ölüm sebebidir. Pnömoni, atelektazi, aspirasyon, pulmoner emboli, venöz tromboz, kardiyak aritmi, hipotansiyon, hipertansiyon, kardiyomiyopati, miyokardit, osteoporozlu hastalarda vertebral kompresyon kırıkları, dekubitis ülserleri, kateter infeksiyonları, gebelerde abortus, süpüre parotidit, otitis media, travmatik glossit gelişebilir.
Tetanozda mortalite nedenleri: Otonomik disfonksiyon (VF, ani kardiyak arrest vs), uzamış yoğun bakım tedavisine bağlı nazokomiyal infeksiyonlar, tromboemboli, GİS kanamaları, sepsis, ARDS.
Teşhis – Ayırıcı teşhis: Menenjit (ense sertliği bakımından), diş apsesi (trismus), peritonit (karın sertliği), kuduz (disfaji), hipokalsemik tetani, epilepsi, striknin zehirlenmesi, ensefalitler, beyin apse ve tümörleri.
Tedavi:
Yoğun bakım desteği altında; yaranın bakımı, antitoksin uygulanması, kas spazmlarının tedavisi, otonomik disfonksiyonun izlemi ve kontrolü, antibiyotik tedavisi verilir.
1-İlk önce: hasta loş, sakin ve sessiz bir odaya alınır. Ses ve gürültü uyaranlarından uzak tutulmaya çalışılır.
2-Antispastik ajanlar: Benzodiazepinler: GABA agonisti olarak toksinin sebep olduğu disinhibisyonu ortadan kaldırır. Diazepam max 120 mg/gün, lorazepam (uzun etkili benzodiazepin) verilebilir.—–Baklofen (GABA agonisti); intratekal kullanımı sedasyon ve solunum desteği ihtiyacını azaltır. Dantrolen; kas gevşeticidir, seçilmiş bazı durumlarda kullanılır.
3-Nöromüsküler blokerler: GABA agonistlerinin yetersiz kaldığı durumlarda verilir; vekuronyum, atrakuryum.
4-İmmünoterapi: 500 IU TİG, 3000-5000 IU dozla aynı etkiyi göstermektedir.
5-Debridman: yararı kesin gösterilmemiştir.
6-Antibiyotikler: Metronidazol; 4×500 mg verilebilir, penisilinden daha etkilidir.Penisilin; GABA antagonisti olması sebebiyle benzodiazepinin etkisini azaltabilir. Tedavi süresi 7-10 gündür.
7-Solunum kontrolü: hava yolu hızlı ve etkin şekilde korunmalıdır. Tetanik kasılmalar obstrüksiyona sebep olabilir. Suni solunum cihazı gerekebilir.
8-Otonom SS disfonksiyonu için: alfa ve beta adrenerjik blokerler verilebilir; labetolol, klonidin, morfin.
9-Beslenme: parenteral beslenir. Gerekirse enteral beslenme yoluyla protein ve karbonhidrat açığı karşılanır. Katı gıdalar verilemez.
———————————————
İlk 24 saatte yapılması gerekenler: 1-TİG 500 IU IM verilebilir. 2-Tetanoz toksoidi 0.5 ml; başka bir yerden verilebilir. 3-Metronidazol 4×500 mg 7-10 gün verilebilir. 4-Solunum yetmezliği varsa trakeostomi yapılır. 5-Gerekiyorsa yara debridmanı yapılır. 6-Nazal beslenme sondası veya beslenme için santral venöz kateter takılır. 7-Benzodiazepinlerle kontrol sağlanamazsa vekuronyum gibi uzun etkili nöromüsküler blokerler kullanılır.
2. ve 3. haftalarda yapılması gerekenler: Sempatik hiperaktivite için labetolol veya morfin verilir. Hipertansiyon için diüretikler kullanılmaz. Hipotansiyon olursa dopamin, norepinefrin ve sıvı verilir. Bradikardi için pacemaker gerekebilir. Profilaktik heparin verilir. Havalı yatak kullanılır.
Konvelasan dönemde yapılması gerekenler: Spazmlar geçince fizik tedavi gerekebilir. Çoğu hastada psikolojik tedavi verilir. Taburcu olmadan 2. doz tetanoz toksoidi verilir. 2. dozdan 4 hafta sonra 3. doz tetanoz toksoidi verilir.
Pasif immünizasyon: Human tetanus hyperimmunoglobulin; 250-500 IU verilebilir. Allerjik reaksiyona neden olmaz (serum hastalığı). 30 gün süreyle koruyucudur (at kaynaklı 7-10 gün korur).
Aktif & Pasif immünizasyon: 250-500 IU TIG (tetanoz riskli yaralı, nonimmün konak) ve 0.5 ml toksoid verilebilir. 4-6 hafta sonra 0.5 ml tetanus toksoid, 1 yıl sonra 0.5 ml tetanus toksoid verilir. Her 10 yılda 0.5 ml tetanus toksoid verilir.
Tetanojen yaralar: Oluşumundan 6 saatten uzun süre geçmesi. Geniş doku hasarı olan (major yanıklar gibi) veya 1 cm’den derin yaralar. Yıldız biçiminde, düzgün olmayan, şekilsiz, bir kısmı kopmuş yaralar. Ateşli silah, ezilme, yanık, donma ile meydana gelen yaralar. Delici yaralanmalar; steril olmayan enjeksiyonlar dahil. Piyojenik enfeksiyon bulgularının varlığı, nekrotik doku varlığı, kontaminantların (toprak, pislik, dışkı) varlığı, sinir denervasyonu ve/veya iskemik doku varlığı, yabancı cisim içeren yaralar, parçalı kırıklar tetanojen yaralardır.
Tetanoz Profilaksisi:
| Aşı Durumu | Temiz Küçük Yara | Diğer Yaralar | ||
| Tdap veya Td | TIG | Tdap veya Td | TIG | |
| Bilinmiyor veya 3 dozdan az | Evet | Hayır | Evet | Evet |
| 3 doz veya üzerinde, rapel 5 yıl içinde | Hayır | Hayır | Hayır | Hayır |
| 3 doz veya üzerinde, rapel 5-10 yıl içinde | Hayır | Hayır | Evet | Hayır |
| 3 doz veya üzerinde, rapel 10 yıldan önce | Evet | Hayır | Evet | Hayır |
YAZIYI PAYLAŞ


 Tetanoz aşısı nedir? Ne zaman yapılmalı? Yan etkileri nelerdir?
Tetanoz aşısı nedir? Ne zaman yapılmalı? Yan etkileri nelerdir? Kadınlarda ve erkeklerde en sık görülen kanser türleri ve tedavileri
Kadınlarda ve erkeklerde en sık görülen kanser türleri ve tedavileri Tetanos nedir? Nasıl bulaşır? Belirtileri, tedavisi ve tetanoz aşısı
Tetanos nedir? Nasıl bulaşır? Belirtileri, tedavisi ve tetanoz aşısı Çocuk gelişimi ve psikolojisi: Gelişimini etkileyen faktörler
Çocuk gelişimi ve psikolojisi: Gelişimini etkileyen faktörler Yara bakımı ve yaranın iyileşme süreci ile ilgili uyarı ve öneriler
Yara bakımı ve yaranın iyileşme süreci ile ilgili uyarı ve öneriler
YORUMUNUZ VAR MI?
Merhaba ben demirle elimi kesmiştim demirin paslı yerine gelmiste olabilir gelmemiste yara sadece soyulmustu 2 gün sonra icim rahat etmedi saglik ocaginda tetanoz vuruldum hastalikta panzehir etkisi görmüşmüdür?
Annem 69 yaşında. tetanoz teşhisiyle tedavi görüyor. bugün 13. gün. Verilen ilaçların dozajları arttırılarak uyutuldu. daha sonra ilaç kesildi. ilaç kesilince 2. günü nöbet geçirdi ve kasılmalar oldu. sonra tekrar ilaç verilmeye ve uyutulmaya başlanıldı. bugün 13. gün geçti. Ayrıca vücudu aldığı ilaçlardan ve yatmaktan dolayı şişti. Buna rağmen kurtulma… Devamını oku »
Anneniz iyileşti mi